妊孕性/妊孕性温存について
ヘルスケアプロバイダーの関わりについて
がん看護の立場から
がん・生殖医療にはさまざまな職種が専門的役割を果たしながら連携することが求められます。がん医療に携わる看護職は、診断されたばかりの若年がん患者のゲートキーパーとして治療方針や治療による副作用などの生活への影響の説明のなかで、がん治療後の生殖機能への影響についても話し合い、診断後早期から妊孕性温存療法へのニーズを拾い上げていく必要があります。
特に小児や思春期世代では治療開始までに時間的余裕がないことや、がんと診断されたことへの衝撃や学業や仕事などの社会生活に与える影響に対処することに精一杯で、治療後の妊娠・出産まで考えが及ばない場合も多くあります。妊孕性温存治療に対する意思決定支援においては、看護師は予定されているがん治療の全体像を共有してゆく中で、妊孕性についても患者の発達段階を踏まえた対話を重ねながら、患者自身の意思を表出できるような関わりが重要だと考えています。
さらに、がん・生殖医療はがん治療前の妊孕性温存治療への意思決定支援にとどまらず、がん治療によって将来の妊孕性に不安をもつ患者やその家族の心理的なサポート、治療後の妊娠・出産・育児の支援など長期的な支援が求められます。
がん・生殖医療におけるがん医療側の看護職に求められる具体的な役割には以下のようなものがあります。
- がん治療が生殖機能に与える影響についての情報提供と心理的支援
- 妊孕性温存治療へのニーズの拾い上げと意思決定支援
- がん・生殖医療との責任のある連携
- 個々のサバイバーシップにおける性・生殖に関する課題への支援
- がん治療経験後の妊娠・出産・育児の支援
がんの状況や年齢によっては、治療後の妊娠・出産を諦めることに向き合わなければならないこともあります。サバイバーシップのあり方はひとそれぞれであり、つらい治療を乗り越えた若年患者が自分を大切に生きていけるように、私たちはそっと見守る姿勢も大切だと思っています。
がん医療に携わる看護職が、がん治療による生殖機能への影響を正しく理解し、適切な支援につなげていくためには、様々な課題があります。
本学会の看護部門ではがん・生殖医療それぞれの看護職が積極的に意思決定支援を行うための人材育成事業を行っています。知識を得るのみではなく、ロールプレイや事例検討会などがん・生殖医療の実践に役立つ研修会やネットワークづくりを開催しておりますので、ぜひご参加ください。
昭和大学 保健医療学部
看護部門委員長 渡邊 知映
生殖看護の立場から

妊孕性温存治療は今までがん治療の影響で性腺機能が低下し、子どもを諦めるしかなかったがんサバイバーにとって希望の光となっています。しかし、妊孕性温存治療を行うまでの道のりは容易なものではありません。
がんと告知されてすぐにがん治療の話があり、治療によっては妊娠する力が低下し将来子どもを持つことができない可能性があることを説明されます。
がん告知を受け頭が真っ白になっているところに、更に子どもを産めなくなる可能性まで伝えられ、ダブルの衝撃を受ける事になります。その後、混乱している頭のまま妊孕性温存の話を聞くことが多いのが現状です。
妊孕性温存治療の説明は不妊治療経験者には問題なく理解できると思いますが、不妊治療施設へ行ったことがない方にとってはなかなか理解し難いものかもしれません。また、がんの告知からがん治療までの期間は約1~2か月、人によってはもっと早く治療開始となるために、限られた時間の中で妊孕性温存治療を行うかどうかを決断しなければなりません。次から次へと繰り広げられる医療者側からの説明に翻弄され、「はいはい」と返事をしていたら、気づけば妊孕性温存治療を行うことになっていたという話を聞きます。
私たち看護師は患者さんやご家族の一番身近にいる存在です。たくさん与えられた情報を整理し、わからないことがないか確認し補足説明を行います。患者さん自身が妊孕性温存治療をきちんと理解した上で、治療を行うのか、行わないのかを選択できるよう支援します。どうしていいのかわからない時にも、看護師と話すことで気持ちが落ち着き、頭の中が整理される方もいらっしゃいます。
「妊孕性温存治療はよくわからないから選択しなかった」ということだけは回避しなければならないと感じています。
妊孕性温存治療は凍結保存をして終わりではありません。がん治療がひと段落して生殖治療が再開した後や残念ながら生殖医療を断念しなければならない方へのサポートも行っています。
患者さんの不安や悩みによっては、この職種に相談した方がよいと判断した場合、看護師が間に入り橋渡しすることも得意としていますので、是非身近にいる看護師に声をかけ、活用していだだきたいと思います。
聖マリアンナ医科大学病院
山本 志奈子
がん治療医師の立場から
はじめに

これまでの乳がん治療は、手術と放射線による局所療法と薬物療法の組み合わせにより集学的に行われてきました。根治を目指した種々の臨床試験の成果により、最近では進行した症例でも良好な予後が期待できるようになったため、これからはその後の生活の質(サバイバーシップ)の向上が課題になっており、特に若年患者では妊孕性温存が重要とされるようになりました。
若年性乳がんの頻度と特徴
わが国における乳がんの発生は年々増加しており、日本乳癌学会の全国がん登録では1年あたりの患者登録数は約9万人、平均年齢は59歳です。そのうち40歳未満は約6%で、1年間に約5,000人以上の生殖可能年齢の女性が乳がんに罹患しています。
若年発症の乳がんの特徴は、腫瘤が大きい、リンパ節転移が多い、悪性度が高い、術後の再発リスクが高いことです。そのため、再発予防のための化学療法と長期間の内分泌療法が必要になります。
妊孕性温存の必要性
乳がんの標準化学療法では、直接卵巣にも作用して無月経になるリスクの高いサイクロフォスファミドが頻用されます。30歳未満の患者の治療後の月経再開率は高いのですが、30歳以上では約30%に月経が再開せず、再開しても早発閉経となることが分かっています。そのため、将来の妊娠を希望する女性には治療開始前の妊孕性温存が勧められています。
また、内分泌療法は5~10年間行われ、若年発症の乳がんの約60%が治療対象となります。治療期間中は妊娠できないため、加齢による妊孕性の低下が問題になります。よって化学療法と同様に治療開始前の妊孕性温存が勧められます。
妊孕性温存の実際
乳がんの治療前にきちんと将来の結婚や妊娠について明確な考えを持っている若年患者はそう多くはないため、医療者からの正しい情報提供と意思決定支援が重要です。薬物療法による妊孕性低下のリスクを理解し、将来の妊娠希望のある患者には、生殖補助医療施設への紹介が勧められます。年齢やパートナーの有無、費用や日数などを考慮して適切な妊孕性温存を行うことになります。実際には、妊孕性温存の方法よりも、温存しておくか否かの意思決定に至るまでのプロセスのほうが重要で、十分に考えて納得した上で妊孕性温存をしないという選択をする患者も少なくありません。
当院の妊孕性温存のシステム
最近、当院では閉経前の乳がん患者全員に初診時の問診票で将来の妊娠希望の有無について尋ね、希望者には早い段階で生殖補助医療施設へ紹介するシステムを構築しました。以前は妊娠希望のある患者の約5%しか妊孕性温存をしていませんでしたが、最近は妊娠希望の約半数の方が妊孕性温存をするようになっています。がん生殖医療の専門施設と連携することで、がん治療を遅らせることなく迅速に温存できるようになりました。当院では多職種が関わり、早い時期に患者さんの希望を確認するようにしたこと、患者さんの生活圏に合わせた複数施設との連携による個別対応の成果と思われます。
妊娠のタイミング
乳がん治療後の妊娠・出産は予後不良とはならないことが複数の後ろ向き研究で報告されていますが、治療後何年たったら安全なのかは明確なエビデンスはありません。術後年数が長くなるほど乳がんの再発リスクは減少しますが、妊娠年齢が高くなるほど出生率は低く妊娠合併症のリスクは高くなります。
乳がんの再発時期は進行度やサブタイプによって特徴があり、進行症例やHER2タイプおよびトリプルネガティブタイプは術後2年以内の早期再発が最も多いもののそれ以降は少なくなる、一方ホルモン感受性のある乳がんの再発リスクはいつまでも続くことが分かっています。患者さん側からの妊娠希望があれば、すくなくとも化学療法完遂から約半年、または内分泌療法完遂から約3か月のWash out期間をあけてからの妊娠を許容するべきかと考えられます。
出産の実際と乳がんの予後
当院で乳癌治療後に出産された方には、手術時年齢が若く、早期ステージでリンパ節転移がない、薬物療法が不要、当初からの妊娠希望あり、妊孕性温存あり、という患者が多かったことが確認されています。再発リスクの低い患者がより妊娠した「ヘルシーマザー効果」が影響した可能性もありますが、乳がん治療後に出産した患者の予後が不良ということもありませんでした。
POSITIVE試験
妊娠希望のある乳がん患者が内分泌療法を18~30カ月間で一時中断して妊娠を試み、妊娠転帰と乳がん再発の有無を確認する国際共同臨床試験です。最長2年間の休薬が出産や乳がん再発に及ぼす影響を明らかにするために、世界で500例、本邦からも約60例が登録されました。当院の患者さんが無事出産されたときには、ご家族のみならずスタッフ一同もたいへん嬉しい経験をしました(写真)が、再発への影響については今後を待たねばなりません。内分泌療法を再開してこれからの無事を祈っています。
最後に
これからのがん治療医は「がん生殖医療」を若年がん患者に対する集学的がん治療のひとつとして位置づけ、妊孕性温存に関する正しい情報提供と意思決定支援をしていかなくてはならないと思います。
がん研究会有明病院 乳腺センター
片岡 明美、大野 真司
生殖医療医師の立場から

がんの診断および治療の進歩により、小児を含む若年がんサバイバー(がん経験者)が増加しています。化学療法、放射線照射、外科的処置などの治療による妊孕性(にんようせい;妊娠できる能力)への影響は人生を左右する大きな問題であり、がん治療前後におけるQOL(quality of life)の維持・向上は、重要な課題となっています。
がん治療による副作用として、妊娠に必要な臓器である子宮、卵巣、精巣などの喪失、生殖機能である排卵、着床、射精、勃起などの障害が挙げられ、妊孕性の低下すなわち将来子供を持つ事が困難になることがあります。女子・女性では、卵子数の減少や性ホルモン産生能が低下する卵巣機能障害、男子・男性では、精子の形成や輸送および性ホルモン産生に影響する精巣機能障害を生じる可能性があり、その結果として長期にわたりホルモンバランスの異常や不妊症の状態に悩むこととなります。このため、妊孕性低下を伴う治療前に、十分な情報提供や適切な選択肢の提示の必要性が認識されるようになってきています。患者やその家族、原疾患の主治医、生殖医療医、ヘルスケアプロバイダーが一体となった多職種連携による社会的な取り組みが必要となっています。
女性の生殖機能で中心的な役割を担っている卵巣には2つの重要な役割があり、女性ホルモンを分泌することと、そして排卵すなわち卵子を産生することです。排卵が無くなると、妊孕性の喪失となります。注意して頂きたいのは、排卵(月経)があっても妊娠できるとは限らないことです。卵巣機能は、加齢とともに自然に低下していきます。妊孕性は35歳くらいから低下して、自然妊娠は42歳以上で困難となります。例えば、乳がんの治療期間は、内分泌療法により5~10年間と長期にわたります。治療による直接的なダメージだけでなく、加齢による影響を考慮にいれる必要があります。
がん治療前の妊孕性温存療法は、世界的に広がっている治療法です。その背景として、体外受精や顕微授精などの目覚ましい生殖補助技術(ART)の進歩、精子・卵子・受精卵(胚)・卵巣組織を凍結保存することが可能となってきたことなどが挙げられます。日本では、女性の晩婚化と挙児希望の高齢化など社会的要因により、ARTによる出生児は増加しています。生殖医療医が担当となる不妊症治療としてのARTは、安全性・有効性がほぼ確立した技術であり、妊孕性温存療法でも重要な技術となっています。
パートナー(夫)がいる場合には受精卵の凍結保存が推奨され、パートナーがいない場合には未受精卵子の凍結保存が施行されています。がん治療後の妊娠・出産を考えて、施設によって異なりますが、治療前の未受精卵子凍結は40才まで、受精卵凍結は50歳までと年齢制限を設けています。なお、妊孕性温存のための新しい技術は、一般診療として確立していないため、すべての医療機関で提供しているわけではありません。時間的猶予が無い場合や思春期前など排卵誘発が困難な場合、卵巣組織凍結保存が適応となりますが、まだ研究段階で一部の施設に限定されています。
妊孕性温存療法の問題点として、がん治療を優先する中、限られた時間内でその選択肢を考えてもらう必要があります。さらに未受精卵子や受精卵の凍結保存を希望された場合に、卵子を回収するまで2週間ほどの期間を有します。また、卵子・胚(受精卵)凍結のための採卵に伴う種々の合併症に注意する必要があります。経腟超音波ガイド下にできるだけ安全に採卵を行うよう心がけていますが、腟壁および骨盤内の出血、臓器損傷、骨盤腹膜炎の起こりうる可能性があります。排卵誘発の薬剤に伴う卵巣過剰刺激症候群ならびに血栓症にも留意する必要があります。
体外受精、卵子・精子の採取や凍結保存等の妊孕性温存療法は医療保険が適用されませんので、自費診療となり経済的負担は大きくなっています。一部の地域では、妊孕性温存療法にかかる保険適用外経費に対して助成金が補助されています。小児あるいは若年者では、精子・卵子・受精卵(胚)・卵巣組織の凍結保存期間が長期になることが予想され、その管理費用の負担や管理体制など解決すべき社会的あるいは倫理的な問題点が指摘されています。
妊孕性温存や将来の妊娠・出産について、生殖医療医と相談の上、患者本人が最終的に自己決定することが大切です。もちろん、がん治療を最優先するべきで、その治療を遅滞なく遂行するために、がん治療医が妊孕性温存療法の適否を判断して、可能な場合にのみ実施します。そのため、生殖医療医とがん治療医による十分な情報交換と密な診療連携のもと、ヘルスケアプロバイダー、多職種協働による、患者とその家族への十分なカウンセリングが必要となります。生殖医療医は、がん治療医による定期的な検診を勧め、がん治療後に妊娠に向けた治療を開始できても、その再発に留意することを忘れてはなりません。
関西医科大学 産科学婦人科学
主任教授 岡田 英孝
薬剤師の立場から
妊娠中または挙児希望を有するがん患者さんは、短期間のうちに多くの意思決定を迫られます。そのような患者さんのため、われわれ薬剤師は、安全性の高い薬剤選択のための情報を収集・評価し、薬学的知見を駆使して担当医、生殖医およびその他のヘルスケアプロバイダーとともにがん医療の適正実施に向けた患者支援を行うことが大きな役割の1つだと考えています。三重県下がん診療連携拠点病院等15施設に対して実施されたアンケート1)において、「患者や家族からがん治療による性腺機能への影響」について質問対応の経験が調査されており、医師が137名中34名、看護師が213名中37名の経験を有している中、薬剤師においても90名中15名が経験しており、患者さんにとっては重要な相談相手となっていることが明らかにされています。
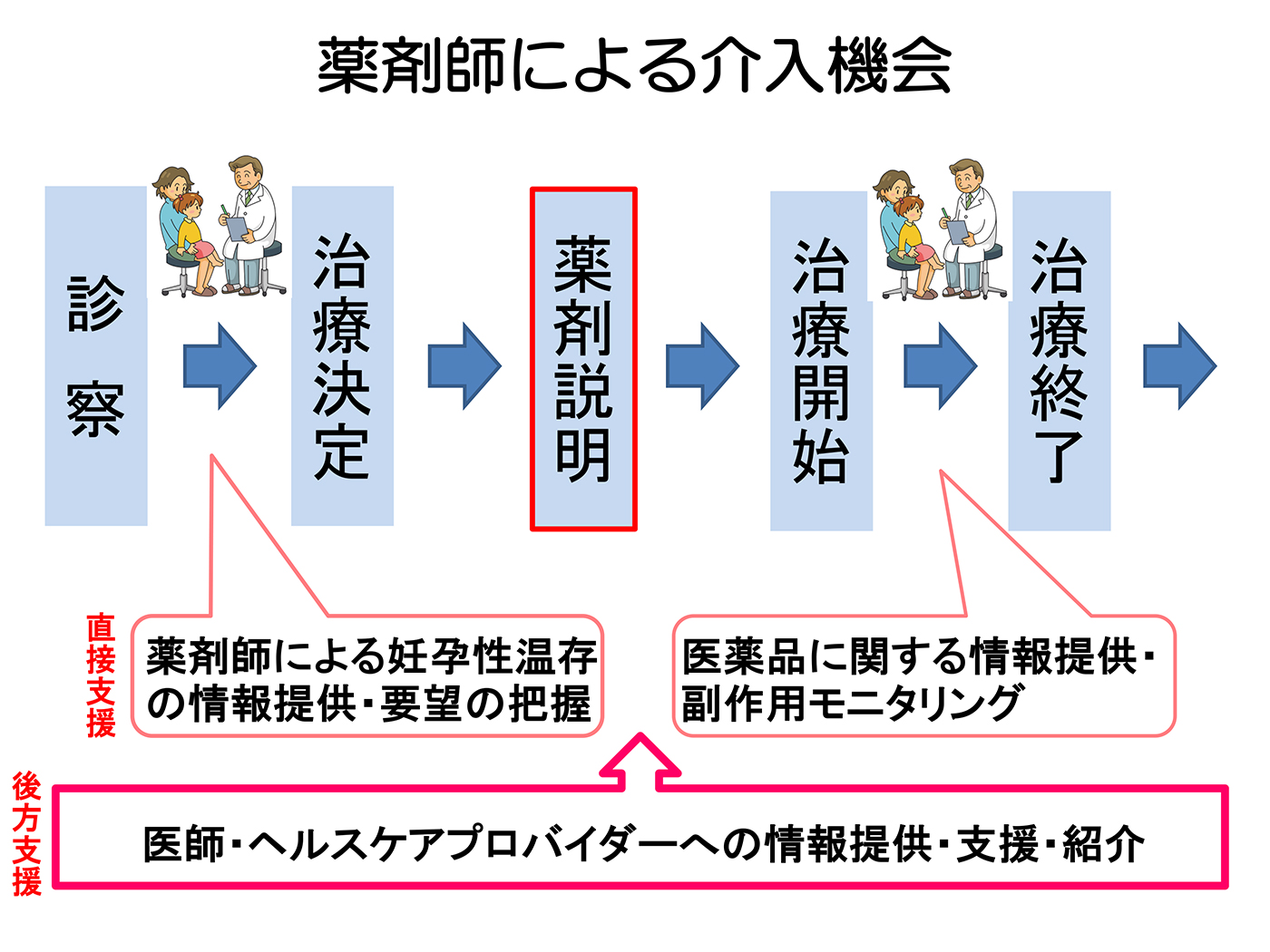
がん治療の中でもがん薬物療法は重要な治療手段の1つであり、がん薬物療法を終了した後のフォローアップの重要性が注目されています。特に、がんサバイバーケアとして望まれている情報として、妊孕性に関する情報は疾患の診断時から求められているとする意見2)もあり、薬剤師による情報提供の介入機会は、がん治療前が望ましいと思われます(図1)。従来は、医師の診察による治療方針が決定された後に薬剤師による投与予定の抗がん薬レジメン治療に用いられる抗がん薬の作用、副作用とその対策などについて情報提供してきました。しかし、このタイミングにおける薬剤師の介入機会では、予定される薬剤の生殖毒性等に関する情報提供を行ったとしても、妊孕性温存を実施する時間的猶予が削られてしまうことが想定されます。したがって医師診察後、患者さんによる治療方針の意思決定の際に薬剤師からも情報提供を受けることで、妊孕性温存に必要な時間確保につながることが期待されます。このような工夫により患者さんの妊孕性に関するニーズをいち早く汲み取ることができ、担当医、生殖医およびヘルスケアプロバイダーなどへの速やかな薬剤情報の橋渡しの一助を担うことが可能となります。
抗がん薬の性腺機能への影響や授乳中における注意喚起などについての情報は、「小児、思春期・若年がん患者の妊孕性温存に関する診療ガイドライン」3)、「Drugs in Pregnancy and Lactation」4)が、有用です。また、遺伝毒性、生殖発生毒性を有する抗がん薬に関しては、性腺への毒性として一定の血中薬物濃度半減期を基に避妊期間を推奨している「Oncology Pharmaceuticals: Reproductive Toxicity Testing and Labeling Recommendations Guidance for Industry」5)が参考になります。遺伝毒性のある薬剤での避妊期間に関しては、男性に対しては血中薬物濃度半減期の5倍+3カ月、女性に対しては半減期の5倍+6カ月が必要であると具体的に記載されており、その情報活用には薬物動態学的な知見が必要です。科学的信頼性に基づいた情報提供を行ううえで、薬剤師の職能は大いに発揮できると考えます。
国立がん研究センター東病院 薬剤部
副薬剤部長 米村雅人
引用文献
- 赤阪未来、前沢忠志、西岡美喜子他、三重県下のがん診療連携病院における若年がん患者の妊孕性温存に関する医師、薬剤師、看護師を対象とした意識調査. 日病薬誌. 2021; 57: 1379-85.
- Boyajian RN, Grose A, grenon N, et al. Desired elements and timing of cancer survivorship care: one approach may not fit all. J Oncol Pract. 2014; 10: 293-8.
- 小児、思春期・若年がん患者の妊孕性温存に関する診療ガイドライン 2017年版. 日本癌治療学会編. 東京: 金原出版; 2017.
- Drugs in Pregnancy and Lactation. 11th ed. Amsterdam: Wolters Kluwer Health; GG. Briggs, RK. Freeman, CV. Towers, et al. 2017.
- U.S. Department of Health and Human Services, Food and Drug Administration, Center for Drug Evaluation and Research (CDER). Oncology Pharmaceuticals: Reproductive Toxicity Testing and Labeling Recommendations Guidance for Industry. 2019.
参考資料
心理士の立場から
この内容については準備中です。
がん相談員の立場から
この内容については準備中です。
遺伝カウンセラーの立場から
遺伝性腫瘍とは

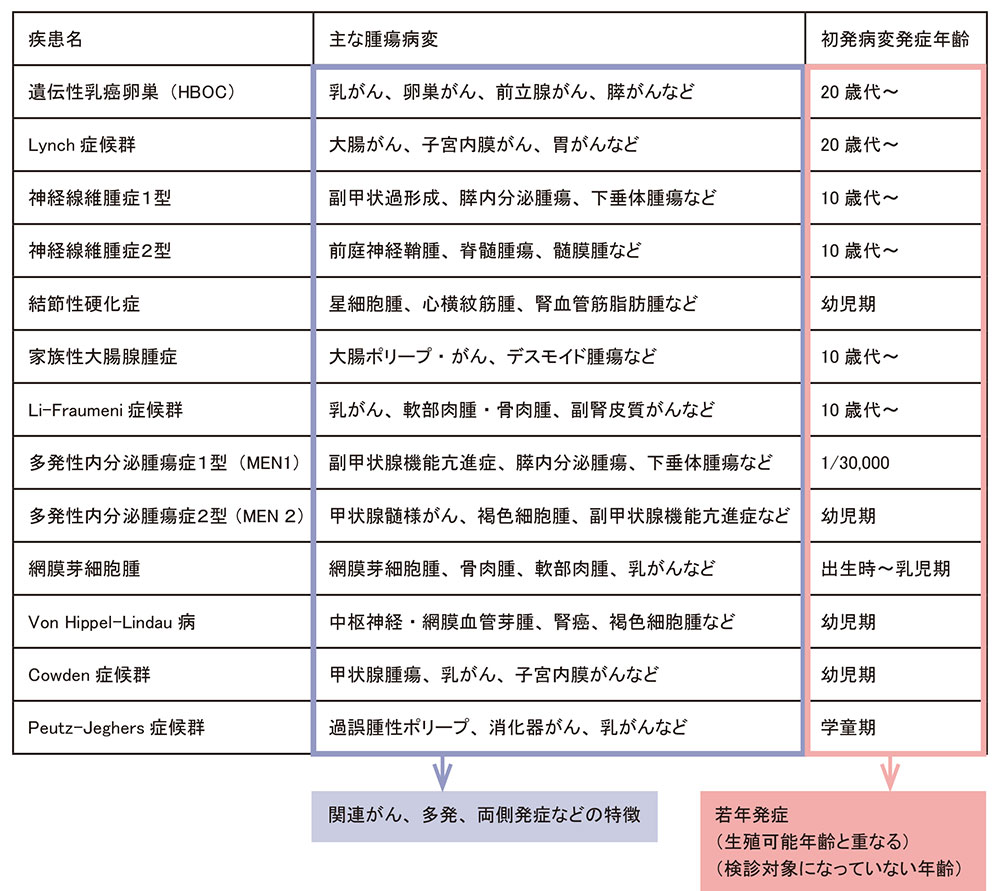
遺伝性腫瘍症候群(以外、遺伝性腫瘍)は、卵子や精子の段階から遺伝子に病的バリアントを有すること(生殖細胞系列バリアント)によりがんを発症しやすい体質を生まれながらに持っていることを指します(図1)。
遺伝性腫瘍症候群は①若年発症、②同側・両側発症を含めたがん発症部位の特徴、③関連がんの家族歴、④同じ体質が親から子供へ50%の確率で受け継がれるなどの様々な特徴があります。
遺伝性腫瘍だからといって特別な薬と使うとか、別の治療法に変更するということは現段階ではあまり行われていません。つまり、治療としては一般的ながん(年齢や環境などが原因で発症してくるがんのことを本ページでは遺伝性腫瘍とは混同を避けるためにこのように記載する)と同じです。ではなぜ、遺伝性腫瘍についてがん・生殖医療の分野で検討しなくてはならないのでしょう。それは、前述のような遺伝性腫瘍の特徴が関係します。
遺伝性腫瘍であると若年で発症してくる可能性が一般的ながんと比較し高いため、妊娠・出産を考える時期と治療が重なる可能性が高いということになります。また、子供にも同じ体質を受け継ぐ可能性について悩む方もいます。
がんの発症と妊孕能の温存
遺伝学的検査が実施できる施設や機会が増えたことから、血縁者が既に遺伝性腫瘍の可能性について診断されているもしくは指摘されている人も増えてきました。そのような場合には自身の遺伝性腫瘍に対するリスクや可能性について検討し、「もしも自分がそのような体質がある場合に」という心構えやライフプランを考える時間をあらかじめ持てるようになってきました。しかし、まだまだ自身のリスクを事前に知っている人の方が少ないためがん生殖医療が関わる患者さんのほとんどは、自身が思いもしない年齢でがんを発症する可能性が高く、その段階で自分が思い描いていた人生プランの変更を余儀なくされる人が多く存在します。
そのため、がんの治療の担当者・生殖補助医療の担当者・看護師・相談員・遺伝カウンセリングの専門家などが連携し、治療を含めた様々なサポートを検討し実施していかなくてはなりません。
遺伝カウンセリングのタイミング
がん治療に対する選択は、がんと診断がついた段階から待ったなしで始まります。そして、その治療方法の中には子供を授かる可能性をなくしてしまう、もしくは著しく低下させてしまう治療もあります。多くの選択肢(術式を含んだ治療方法・遺伝性・妊孕性温存・仕事と治療)を提示される中で治療選択をしなくてはならず、妊孕性温存について現実問題として考える余裕がない人も多く見受けられる。しかし、「治療が済んでからゆっくり考える」では子供を望んでも得られない可能性があるため、患者は時間的にも精神的にも余裕がない状況である治療開始前の段階で生殖能の温存について情報提供を受け検討しなくてはならないのです。そしてその情報提供をしなくてはならないということを医療者側が認識を持たなくてはなりません。
多くの施設、多くの患者は遺伝カウンセリング外来に来るまでに妊孕性温存について担当医や生殖補助医療の専門家、専門看護師・認定看護師などから話を聞いているケースが多いです。しかし、全く情報提供を受けていない状況で遺伝カウンセリングに紹介されるケースもあります。その場合は生殖能温存に対する患者の希望を遺伝カウンセリングの中で聴取し、担当医と情報共有することで対応に漏れがないような体制整備も作ることができます。
また、このような生殖能温存に対する取り組みが日本全体で検討され始める前に治療を開始した患者の中には治療がひと段落ついたところで、子供のことを考える人も出てきています。中には、生殖能に影響が出る可能性について「治療前に知っていたら」とか「なんで言ってくれなかったんだろう」という思いを遺伝カウンセリングで話していかれる人もいます。
がんの治療や生殖能の温存というのは待ったなしに検討していく必要があるが、遺伝カウンセリングはすぐに実施しないといけないものではありません。遺伝カウンセリングの中で遺伝学的検査を希望された場合も一生変わらない情報のため、どの段階で検査を希望しても対応はできます。
遺伝性腫瘍に対する配慮や遺伝カウンセリングはがん治療や生殖能の温存に比べて最初から検討しなくてはならない項目ではありません。しかし、どこかの段階で希望があれば受信していただくことで本人の二次がんに対することを検討したり、血縁者への影響を検討することができます。そのため、遺伝カウンセリングという場があることを医療者は患者さんへ情報提供し、連携を図ることが望まれます。
参考資料

遺伝性腫瘍における遺伝カウンセリング
遺伝性腫瘍における遺伝カウンセリングの目的は「適切な医学的管理へつなげること」です。そのため、術式選択など治療方針に関わらない場合は手術後に落ち着いてから遺伝カウンセリングを実施する選択肢があることをがん治療の担当医、生殖補助医療に関わる医療者、そして本人と共有する必要があります。遺伝カウンセリングを行うタイミング自体、遺伝カウンセリング来談者ご本人が望む時に実施することが重要です。
近年、遺伝性乳がん卵巣がん症候群(Hereditary Breast Ovarian Cancer: HBOC)に対するリスク低減卵管卵巣摘出術(risk reducing salpingo-oophorectomy: RRSO)を実施できる施設も増えてきていますが、RRSOを考慮する人は今後の挙児希望がない(出産を終えているなど)場合となります。遺伝性腫瘍で有名なHBOCやリンチ症候群では卵巣や子宮といった妊娠・出産に直接関わる臓器のがん発症リスクも高いため、それら臓器にがんを発症した場合はそもそも妊孕性温存が難しくなります。
遺伝性腫瘍の場合は、本人のいま罹患しているがんだけでなく二次がんやその血縁者に対する対応にも関わるため遺伝性腫瘍の可能性や遺伝カウンセリングの提示は担当医やがん生殖補助医療担当者からも情報提供をしていただきたいと思います。
東京大学医学部附属病院 ゲノム診療部
大瀬戸 久美子
弁護士の立場から
はじめに

ライフイベントの変化や医療技術の向上に伴い、患者に、治療に関する様々な関心が高まっています。中には、新たな治療が開発されるまで自己の卵子や精子、受精卵(以下、「受精卵等」)を保管しておきたいというニーズも存在するでしょう。そこで、がん治療や不妊治療を例に、医療に必要な説明義務と、受精卵等の保管に関する注意点、不妊治療における注意点について解説します。
説明義務の内容と説明の相手
1)説明義務の根拠と内容
医療の場合、原則として、医療機関と患者の間で診療契約が締結されることにより、治療が開始されます。医療者が患者に対して説明義務を負うことはご存知の通りです。
確立した最高裁判例からすると、医療者は患者に対して法律上、当該治療の内容、治療効果の見込み、見込まれる合併症や副作用などを説明する必要があります。また、医療水準とした確立した他の治療方法がある場合にも、その内容やメリット、デメリットを説明する義務があります。その他に経過観察も選択肢としてある場合、経過観察した場合の見込みなども説明する必要があります。通常の場合、これらを説明すれば十分ですが、患者が特に強い関心を抱いている事項については、それが確立した治療方法でなかったとしても医師が知り得る限り、これに関する情報提供をする必要があるでしょう。
2)説明義務の相手方
説明の相手は、診療契約の相手方である患者となるのが原則です。患者の治療に関する事柄は守秘義務の対象となる情報ですから、たとえ患者の家族に対してであったとしても、患者の同意なく患者の治療に関する情報を提供してはなりません。最もこれには幾つか例外があり、患者に意思能力がない場合もその1つです。むしろ実際に問題となるのは、患者の配偶者やパートナー等に対して説明する義務があるかどうかです。
精管結紮術を受けた男性患者の配偶者が、医師に説明を求められる権利があるかどうか等が争われた事件がありました。裁判所は、男性患者と医療機関との契約内容が、妻である女性配偶者に、医師に適切な手術の実施を求めたり必要に応じて手術内容等について説明を求めるべき法的利益ないし、地位を付与する旨の第三者のための契約を包含する契約であるとして、医師に対して妻への説明義務を認めました(仙台地裁平成22年9月30日判決裁判所WEBサイト)。その理由として、判決では「子供を産む、産まないという選択は男女間のライフスタイルを決定する上で、重要な意味を持つものであり、人生の質(Quality of Life、以下「QOL」)という観点から、男女それぞれの自己決定の自由が尊重されるべきであることに加え、避妊手段のうち精管結紮術は、これを実施すれば将来にわたって子供が生まれなくなる可能性が高く、家族計画(いつ、どのようなタイミングで子供をもうけるかという点についての男女間における計画)に及ぼす影響は極めて大きいこと」等が指摘されています。
3)がん治療や不妊治療との関係
この判決を前提にすると、同様の観点が認められるがん治療不妊治療にも、この判決の論旨が妥当する可能性があります。換言すれば、これらの治療には当該患者のみならず、配偶者やパートナーに対しても説明を聞く機会を提供する意義は大きいでしょう。「配偶者やパートナーにも説明しますので、一緒に来院しませんか」と説明機会を提供することが重要です(そして、その旨を記録化しましょう)。
また、がん治療や不妊治療、特にその両方の治療を要する患者については、夫婦、パートナー、親子間で治療方針の優先順位が異なる場合があったり、子どもの治療に親が反対する場合があったりするなど、家族間でも治療に関する期待や不安と優先度が異なります。このため、患者以外の家族に対しても入念な説明が必要です。特に利害関係が一致しない場合には、治療開始後に家族間で揉め事を誘発しかねませんので、丁寧に説明することが重要でしょう。
受精卵や精子等の保管にまつわる注意点
1)受精卵等の保管に伴う問題例
採取した受精卵等については、患者と医療機関との保管委託契約(寄託契約)により医療機関が保管しますが、保管上の問題がいくつも発生しています。
実際に問題となった事例としては、保管の委託者である患者と連絡が取れなくなった場合(唯一の医師である院長が他界したため閉院せざるを得なくなった場合や、患者が治療に消極的となり来院せず連絡が取れなくなった場合)に保管受精卵等の扱いが問題になった事例、保管料が数年に及んで滞納されていた事例、保管受精卵等を他院に移したいと患者が要望してきた事例(外国病院に輸送したいとの要望)、患者と配偶者が離婚に至ったが廃棄に関して夫婦で意見が分かれている事例(矛盾することを要求する文書が両者から医療機関に送付された事例)など様々です。とくに、卵子または精子の保管であれば、当該卵子または精子を提供した人物とだけの問題ですが、受精卵となると男性・女性双方の利害に関わる点で問題が複雑化します。
さらに、少し毛色が異なる問題としては、女性が持参した精子が本当に配偶者の精子であるのか、という疑いが生じた事例もありました。
そのほかにも、保管中に受精卵等の品質が劣化したのではないかと疑われた事例、保管後の培養中に生じた事故により受精卵が劣化した事例など、受精卵の保管の前後には様々な問題が生じています。
2)事前に決めておくべきこと
これらの問題に関しては、あらかじめ保管契約の中で各種条件を明示しておくことが重要です。受精卵や精子等を保管する費用、保管期間、保管料不払いの場合の催告の要否、催告の回数、不払いの場合の保管物の廃棄、保管物返却のための条件、廃棄条件、保管不能な場合の移置条件と費用負担者などを決めておくことが良いでしょう。特に保管契約の更新や保管料の催告等をする連絡先を決めておくべきです。
また、医療機関内で採取された精子以外の精子(持参された精子)の保管を巡っては、当該精子が誰のものであるかについて出自を患者に確認し、間違いがないことを文書で申し入れさせることも検討に値します。
不妊治療をめぐる注意点
1)問題の所在
通常の場合、不妊治療は婚姻した男女(夫婦)のいずれか一方または双方が医療機関に受診し治療を受けます。しかし、中には事実婚やパートナーといった法的夫婦関係にない男女間での不妊治療患者も存在します。尤も日本産婦人科学会では提供精子を用いた人工授精(AID)については、非配偶者間での実施を禁止していますが(2018年7月13日付会告)、法律的な強制はありませんし、AID以外の不妊治療は必ずしも非配偶者に対する全ての治療が禁止されている訳でもありません。従って、この場合には注意が必要です。
2)実際の事例
不妊治療を専門とするクリニックで、男性Aと女性B(以下、あわせて「被実施者」)の身分関係を調査せずに体外受精を実施したところ、実のところ男性Aには配偶者Cがいたという事案があります(東京地裁平成25年7月19日判決D1-Law.com)。そこで、配偶者Cが当該不妊クリニックを相手に、AB間の身元を調査せずに体外受精したことがAC間の夫婦関係の維持を損なったとして、訴訟提起しました。この不妊クリニックでは、ABが婚姻しているかどうか、BまたはAに配偶者がいるかどうかを確認していませんでした。
結論から言うと、裁判所の判断は、被実施者に配偶者がいる場合にその配偶者の承諾なく生殖医療を実施することは、配偶者との関係では医師と被実施者の共同不法行為になりうるが、不妊治療自体には不妊症の男女の子を作りたいという希望により実施する医療行為であることから、原則として責任を問われないこと、日本不妊学会の当時の見解でも医師に身分関係の調査義務等に関する記載がないこと、日本産婦人科学会の見解では被実施者は婚姻している夫婦とされ、当初は戸籍を確認することが望ましいとはされていたが、その後削除されたこと等から、医師には「A及びBに対して戸籍謄本を提出させるなどして身分関係を調査する義務があったとはいえない」というものでした。
3)実例から学ぶもの
結論的には、不妊クリニックには戸籍等で身分調査をする必要はないとされましたので、裁判で負けることはないかもしれません。しかし、この手の問題に巻き込まれること自体、医療機関にとっては不利益でしょう。そこで、それぞれの男女に戸籍の提示を求め(その際、コピーを取りましょう)、それぞれが当該者以外に配偶者がいないことを確認することが無難です。万が一、配偶者がいる場合には当該配偶者から同意書を取得するべきでしょう。
まとめ
がん治療や不妊治療には、通常の医療と同様の側面と特殊な側面がありますので、それらが架橋する、がん・生殖医療分野には通常の医療以上に配慮が必要となるでしょう。上記の解説が、より充実したがん・生殖医療が実現するための一助となることを願っています。
東京神楽坂法律事務所
弁護士 水沼 直樹




