がん治療別
下垂体・視床下部への放射線照射が妊孕性に及ぼす影響
近年、小児と若年がん患者の生存率は大幅に改善されてきました。脳腫瘍は20歳未満のがん患者の約17%を占め 1)ます。その治療の一つとして放射線治療がありますが、根治的治療目的の原発性脳腫瘍に対する治療に重要な役割を果たします。小児脳腫瘍の患者の生存率は国立がん研究センターの報告によると約70~80%に上昇しましたが、治癒後のがん治療に伴う副作用を考えなければいけません。こういったがん治療は、治癒後の何年も後に発症する可能性のある健康上リスクにつながる可能性があり、最も一般的な副作用として内分泌系への影響があります。頭部の放射線治療を行った患者は、視床下部-下垂体系の機能障害を発症することがあります。
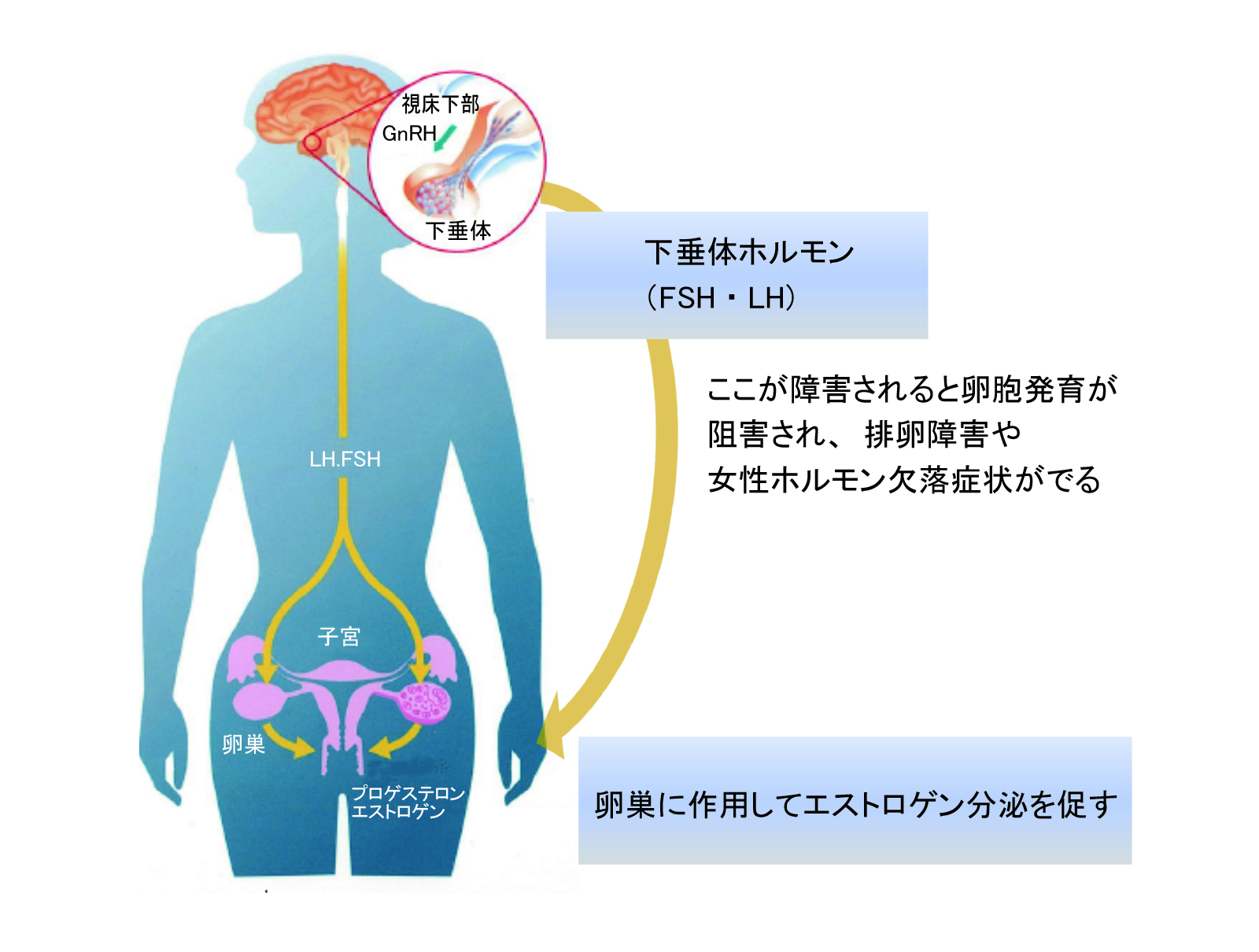
まず、ホルモン分泌経路について説明します。ホルモンが分泌されるためには、まず脳の中にある視床下部というところから①成長ホルモン放出ホルモン、 ②成長ホルモン抑制ホルモン(ソマトスタチン) 、③プロラクチン抑制ホルモン(ドパミン) 、④甲状腺刺激ホルモン放出ホルモン、⑤副腎皮質刺激ホルモン放出ホルモン、⑥性腺刺激ホルモン放出ホルモン (GnRH)が分泌されます。それらは脳にある下垂体と呼ばれる中継点に作用し、それぞれ成長ホルモン(GH)、プロラクチン(PRL)、副腎皮質刺激ホルモン(ACTH)、甲状腺刺激ホルモン(TSH)、性腺刺激ホルモン(Gn)が分泌されます。例えばGHの分泌が障害を受けると身長が止まり、低身長となってしまいます。ACTHは副腎皮質コルチコイドホルモン生成に関与しています。Gnは卵胞刺激ホルモン(FSH)と黄体化ホルモン(LH)に分けられ、主に男性であれば精巣におけるテストステロンホルモン生成、女性であれば卵巣におけるエストロゲンホルモン(E2)やプロゲステロンホルモン(P4)の生成に関わっています。PRLは出産後の女性における母乳分泌に大きく関わっています。TSHは喉にある甲状腺に作用してさまざまな新陳代謝の過程を促進する甲状腺ホルモン分泌を制御しています(図1)。
脳腫瘍における放射線照射はこの視床下部-下垂体系にダメージが与えられます。 ホルモン欠乏症は、数年以上に渡り人の身体に影響を与えます。下垂体前葉から分泌される成長ホルモンが最も多く破壊され、その後、性腺、副腎、甲状腺ホルモンが続きます。下垂体前葉からの成長ホルモン分泌障害は一般的に不可逆的で進行性の長期合併症であり、小児がん生存者の最大50%に、成長、骨密度、思春期に対する影響を認めます。そのため、その影響を最小限に抑えるために厳格なフォローアップが必要となります。
またGn分泌障害は思春期からの性ホルモン分泌低下につながり、成人になってからのQOL(Quality of life)やと不妊に影響することとなります。下垂体機能低下の重症度および発症率は、視床下部-下垂体系に照射される放射線照射線量、および照射スケジュールなどによって決まります。個々の成長ホルモン欠乏症は10Gyという低い線量で発症する可能性がありますが、60Gy以上の照射では複数のホルモン欠乏症に伴う合併症が一般的に起こります。最近では、視床下部-下垂体系への影響を減らすことを目的として、照射する線量を最小限に抑える取り組みも考えられています。
化学療法は、放射線治療と同時に行なわれることでその治療効果を増強させることが期待されていますが、下垂体機能低下症の発症率が増加するかについては証明されていません。成長ホルモン以外にもACTHの分泌が障害され副腎不全になるとグルココルチコイド分泌がなくなり、一過性としても生命を脅かす可能性があるため注意が必要です。
以上のことから、腫瘍専門医と内分泌専門医は慎重に協力して患者の成長に合わせた最適な治療を選択する必要があります。
妊孕性への影響
視床下部-下垂体-性腺系は、放射線療法に対して非常に脆弱なホルモン系です2)が、放射線がこれらの系に影響を与える正確なメカニズムはまだよくわかっていません。主な原因としては、視床下部-下垂体細胞への直接的なダメージであると考えられています3)。理由は、放射線感受性が高い順に、GHが最も強くダメージを受け、続いて性腺ホルモンである下垂体前葉ホルモンの障害、その後に下垂体後葉からのホルモン分泌系が障害を受けるということに裏付けられています4)、5)。
放射線誘発性ゴナドトロピン欠乏症は、照射線量と腫瘍の位置に依存し、無症状のものから重度の形態に至るまで、幅広い臨床症状を示します。重大な性腺刺激ホルモン欠乏症は、放射線照射の照射時期には関係なく、発生率20〜50%の晩期合併症です6)。性腺刺激ホルモン放出ホルモン(GnRH)、FSH、LH、およびPRLの分泌は、拍動性のリズムをもって分泌されています7)。しかし、下垂体が放射線による影響を受けたことによって現れるFSH/LH産生の拍動リズムの乱れは、月経周期不順につながる可能性があり、ひいては生殖能力と性欲に影響を及ぼし、妊孕性へ影響すると考えられます。
照射量による症状の違い-低線量照射と高線量照射
次に示すように低線量の頭蓋内照射では思春期早発症が発症する可能性があります。典型的な場合は2〜3年以上早い思春期徴候(男児なら精巣発育、陰毛発生、腋毛、ひげや声変わり、女児なら乳房発育、陰毛発生、月経)が認められます。これに伴い早期からの身長の著明な伸びと身長が十分に伸びる前に骨端線が閉鎖することによる低身長などの症状が現れます。ヒトでは、低線量(18〜24 Gy)は女性のみの思春期早発症と関連しており、高線量(25〜50 Gy)は男性、女性に関係なく影響を及ぼします8) 、9)。具体的には視床下部-下垂体の機能障害により性腺機能障害となり女性では無排卵・無月経となります。30 Gy以上照射した患者においては、永続的な無月経と不妊の割合が高いことがわかっています9)。このような治療を受けられた場合は、生殖医療の専門家に相談されることをお勧めします。
京都大学医学部 婦人科学産科学教室
堀江 昭史
女性においては一般的に思春期以降、身長の発育が停止したのちに、女性ホルモン(エストロゲンホルモンとプロゲステロンホルモン)投与による月経発来を促します。早期の性ホルモン投与は身長停止の原因となるため、必ず専門医に御相談ください。妊娠を希望されるまで投与を継続することになります。
また、妊娠を希望される女性については、排卵を促す必要があります。この時、内服の排卵誘発剤といった視床下部-下垂体を介した排卵誘発剤は効果がありません。卵巣に直接作用するホルモン剤を注射する方法で排卵を誘発する必要がありますが、正しい投薬を行うことで自然妊娠も十分期待できます。
引用文献
- Viswanathan, V., Pradhan, K. & Eugster, E. Pituitary Hormone Dysfunction after Proton Beam Radiation Therapy in Children with Brain Tumors. Endocr Pract 17, 891–896 (2011).
- Barnes, N. & Chemaitilly, W. Endocrinopathies in Survivors of Childhood Neoplasia. Frontiers Pediatrics 2, 101 (2014).
- Chieng, P. et al. Reduced hypothalamic blood flow after radiation treatment of nasopharyngeal cancer: SPECT studies in 34 patients. Ajnr Am J Neuroradiol 12, 661–5 (1991).
- Hochberg, Z. et al. The Effect of Single-Dose Radiation on Cell Survival and Growth Hormone Secretion by Rat Anterior Pituitary Cells. Radiat Res 94, 508 (1983).
- Robinson, I., Fairhall, K., Hendry, J. & Shalet. Differential radiosensitivity of hypothalamo-pituitary function in the young adult rat. J Endocrinol 169, 519–526 (2001).
- Darzy, K. H. & alet, S. Endocrine Development. Endocrin Dev 15, 1–24 (2009).
- Veldhuis, J. D. The Hypothalamic Pulse Generator: The Reproductive Core. Clin Obstet Gynecol 33, 538–550 (1990).
- Lannering, B., Jansson, C., Rosberg, S. & Albertsson-Wikland, K. Increased LH and FSH secretion after cranial irradiation in boys. Med Pediatr Oncol 29, 280–287 (1997).
- Koustenis, E. et al. Impact of Cranial Irradiation and Brain Tumor Location on Fertility: a Survey. Klinische Pädiatrie 225, 320–324 (2013).




